急性心不全
①心不全の増悪因子(FAILURE)の確認と本当に心不全かの判断が大切!
②喘鳴を伴う呼吸困難時は気管支喘息と心不全の鑑別を行う
③心不全と診断後はClinical Scenario(CS)で分類し迅速に治療介入を行う
Points
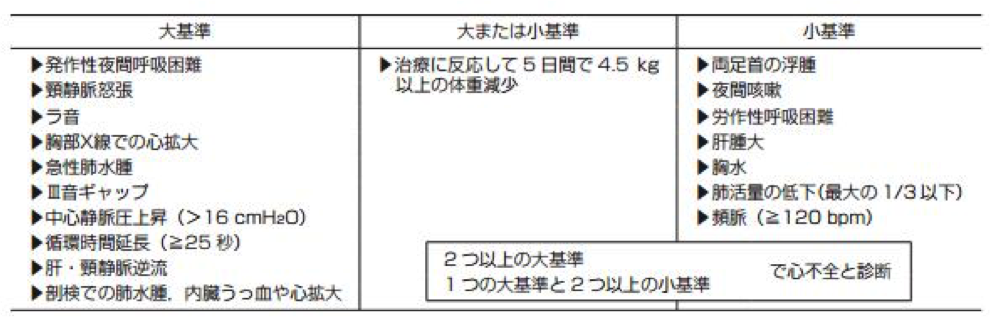
・心不全を疑う所見を見逃さない!(下腿浮腫、頸静脈怒張、Ⅲ音、肺うっ血など)
・心不全を診断するだけでなく、心不全の誘因・増悪因子をしっかり検索する
・高齢者の心不全では気分不良や食欲低下等の不定愁訴のように来院することもあり注意が必要
心不全の誘因・増悪因子
【誘因因子】
心筋症、弁膜症、虚血性心疾患、不整脈、高血圧【増悪因子】『(Heart)“FAILURE”』
F:forgot medicine(怠薬)
A:arrhythmia,anemia(不整脈、貧血)
I:infection, infarction(感染、虚血)
L:life style(生活習慣)
U:upregulation of CO(甲状腺機能亢進症、貧血など)
R:renal failure(腎不全)
E:emboli(肺塞栓)
心不全は心臓の血液拍出が不十分であり全身が必要とする循環量を保てない病態を指す。
特に心原性ショックは十分なvolumeがあるにも関わらず、
著しい心機能低下からくる全身の低潅流と持続する血圧低下を示す状態である。
呼吸困難、全身倦怠感、血圧低下、頻脈、下腿浮腫、意識障害など
血圧、心拍数には注意が必要。
血圧は初期には高いこともある。
治療によってVital signがdynamicに変動していくため、経時的にとらえる必要がある。
その他のショック、気管支喘息(喘鳴が共通所見)、甲状腺疾患(下腿浮腫が共通所見)
<左心不全>
医療面接
夜間発作性呼吸困難、起坐呼吸、泡沫状喀痰、咳嗽、動悸の有無
診察
肺野のcoarse crackles、wheeze、Ⅲ音
<右心不全>
医療面接
下腿浮腫、腹満感の有無
診察
胸腹水、肝腫大、頸静脈怒張、slow pitting edema
心電図:ST変化、不整脈(Af、PVC、Vf、VTなど)の場合も)の有無などを確認
※下壁梗塞(Ⅱ,Ⅲ,aVFのST上昇)が疑われれば右側12誘導もとること!V4RでST上昇があれば右側梗塞が強く疑われる!
胸部Xp:肺うっ血、胸水、心拡大の有無を確認
心エコー:EF、asynergyの有無、右室拡張の程度、IVC評価、弁膜症、心嚢液貯留の有無の確認
血液検査:CBC、肝機能、腎機能、電解質、血液ガス、NT-proBNP、CK、CK-MB、TropI、Dダイマー
※来院時の血液検査でCK-MBやトロポニンの上昇がみられなくてもAMIが疑わしいor否定できない場合には、
有症状であれば30分後、無症状であれば3〜4時間後に心電図・血液検査フォローを行う。
Clinical Scenario (CS)分類に応じた初期治療
CS1(sBP≧140):硝酸薬(ミオコールスプレー 1〜2puff、ニトログリセリン)、NIV
CS2(100≦sBP≦140):硝酸薬、NIV、フロセミドiv(浮腫傾向の場合)
CS3(sBP≦100):細胞外液負荷、強心薬(ドブタミン)考慮 ※血圧維持が困難なら血管収縮薬(ノルアドレナリン)併用考慮
CS4(AMI):AMIの対応に準じ、緊急カテーテル施行
CS5(右心不全):容量負荷を避け、利尿薬・強心薬・血管収縮薬を考慮 ※硝酸薬やモルヒネは禁忌
気管挿管の適応例
・気道防御機能の破綻(咳嗽反射消失 舌根沈下)
・100%酸素投与でもPaO2<60mmHg or SpO2<90% ・深刻なアシドーシス(pH<7.25)や高CO2血症(PaCO2>60mmHg)
・低酸素脳症の出現(意識レベル低下、錯乱等)
・NIVで改善しない呼吸不全
心不全徴候があれば基本的には入院
ショックの所見があれば集中治療室での入院が必要
循環器Drの指示があれば、以下のような薬物治療を開始する。
(例)hANP(1000μg/A)2A+5%ブドウ糖液50ml 0.0125〜0.025γで開始
ドブタミン3A(100mg/5ml/1A)+生理食塩水85ml 1〜2γ
ニコランジル2A(12mg/A)+生理食塩水100ml 4〜10ml/hr